

| 09:30 ~ 12:30 | 15:30 ~ 18:00 | |
| 月 | ● | ● |
| 火 | ● | ● |
| 水 | ● | ● |
| 木 | ● | × |
| 金 | ● | ● |
| 土 | ● | ○ |
| 日 | × | × |
○土曜午後の診察は15:00 ~ 17:00
×休診:木曜午後・日曜・祝日
〒802-0002
北九州市小倉北区京町3丁目1番1号
地下1階
- JR小倉駅から徒歩3分。
- セントシティ内地下有料駐車場有り
ご利用時間/9:00 ~ 22:30(入庫)
※出庫は23:30までとなります。
 体外受精について
体外受精について
① 体外受精・胚移植法の概念と歴史
体外受精・胚移植法とは、妻の卵巣に形成された成熟卵胞から卵子を体外に取り出し(採卵)、シャーレの中で夫の精子と受精させた(媒精)後、その受精卵を培養器の中で数日間育て(培養)、発育させた後、その受精卵を子宮内に戻す(胚移植)ことで妊娠させる治療方法です。体外での受精成立と胚の培養には高度な培養技術と設備が必要となりますが、現在では、医療としては標準的な不妊の治療法としてとらえる事が出来ます。
精子に十分な受精能力が期待できる場合には、卵子と精子をシャーレの中で自然に受精させます(体外受精:IVF-ET)。重症の乏精子症や精子無力症(精子の動きが悪い)など精子の受精能力があまり期待できない場合や、体外受精で受精障害があるような場合は、精子を卵子の細胞質内に人工的に注入して受精させる(顕微授精:ICSI-ET)が必要となります。受精後は体外受精の場合と同様に受精卵を培養し、胚移植を行います。
1978年、イギリスで世界最初の体外受精-胚移植で女児が誕生しました。この女児は健康に発育し、今では一児の母となっています。この治療はその後、世界中で盛んに行われるようになり、すでに400万人以上の赤ちゃんがこの方法で誕生しています。日本では1983年に東北大学で最初の女児が誕生しました。この女児もまた成人後に自然妊娠し無事に赤ちゃんを出産されました。その後も国内では体外受精児は年々増加し、最近では11.6人に1人(約8.6%)が体外受精児であるといわれています。
② 体外受精の適応
- (1)卵管性不妊症(卵管閉塞・卵管狭窄・卵管周囲癒着・卵管水腫など)
左右の卵管を切除した後や、子宮卵管造影検査/腹腔鏡検査などにより左右の卵管の閉塞や癒着による機能障害が疑われ、その回復が望めないと思われる場合。
- (2)男性不妊症(乏精子症・精子無力症・無精子症・奇形精子症など)
精子濃度が低い、精子の運動性が悪いなどの男性因子がある場合で、薬物療法や手術治療、人工授精などを行っても所見が改善せずに妊娠に至らない場合。
- (3)免疫性不妊症(抗精子抗体陽性)
女性側の抗精子抗体がある場合(特に抗体の値が高い場合)には、精子に抗体が結合して精子の動きを悪くしたり、受精を阻害したりして自然妊娠は期待しにくいといわれています。抗精子抗体が陽性で、人工授精ではなかなか妊娠出来ない場合には体外受精・顕微授精を行います。
- (4)原因不明不妊症(機能性不妊)
不妊症の原因を調べる検査で不妊原因が特定できない場合、原因不明不妊といいます。一般不妊治療である、タイミング法・排卵誘発法・人工授精などを十分に行ったにもかかわらず妊娠できなかった場合や、不妊期間が長期にわたる原因不明不妊(機能性不妊)の場合には、体外受精が有効である可能性があります。
- (5)子宮内膜症
各種治療によっても妊娠に至らない難治性不妊には、体外受精が有効です。
その他にも、患者さんの年齢や不妊期間、卵巣の予備能などを考慮し、適応がある場合は対象となります。
③ 体外受精・胚移植法の治療の流れ
【治療の準備】
治療についての説明・教室への参加・同意書提出・術前検査など
▼
【排卵誘発】
排卵誘発剤を使用し、良質の卵子を複数育てます。
▼
【採卵・採精】
卵巣から卵子を体外に取り出し、自慰により得た精子を調整します。
▼
【媒精】
シャーレの中で卵子と精子を受精(体外受精)または、顕微授精を行います。
▼
【培養】
受精卵(胚)を培養液の中で育てます。
▼
【胚移植】
育てた受精卵(胚)を子宮の中に戻します。
▼
【黄体補充】
戻した受精卵(胚)の着床を助けるために、ホルモン剤を使用します。
▼
【妊娠判定】
胚移植後、約2週間後に血液または尿にて妊娠判定を行います。
④ 治療前周期の調整期間
治療前1ヶ月もしくは2ヶ月前の月経1~5日目に来院いただき、診察を行います。この際に、
- 経膣超音波検査で卵巣内の胞状卵胞数、抗ミュラー質ホルモン(AMH)【半年に1回】
(どのくらいの採卵数が予測されるか) - 血液検査でホルモン検査(LH、FSH、E2など)
を検査し、排卵誘発法を決定します。また、同時にピルの処方を行うこともあり、月経周期の調整および卵巣・子宮内膜の調整を行います。ピルの処方の有無や内服日数は患者様個別の状況で決定されます。
⑤ 排卵誘発
- (1)卵巣刺激法
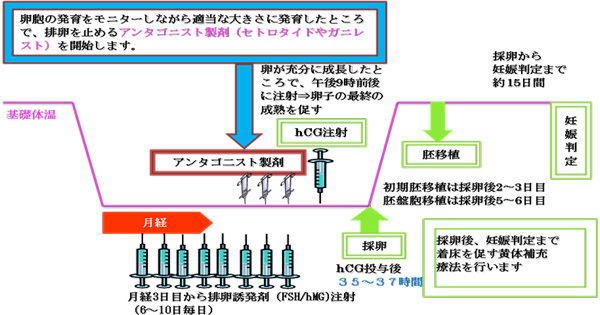
通常の月経周期では卵巣から1つ排卵(卵子は1個)が起こりますが、妊娠率を高めるためには、良い卵子を複数個育てることが望ましいと考えられています。そこで、排卵誘発剤を用いて卵巣を刺激し、複数の良質卵子を成熟させます。排卵誘発治療に用いるお薬は、卵子を育てるクロミッド、セキソビット、レトロゾールなどの内服剤や注射剤であるhMG製剤、卵子の最終的な成熟度を高めるhCG、自然排卵を抑えるGnRHアゴニスト(点鼻剤)やGnRHアンタゴ二ストなどのホルモン剤があります。
採卵数が増えるに従って、ARTの妊娠率が高くなることは一般的に認められています。しかしながら、卵胞数が20個以上(片側10個以上)になると卵子の質は低下し、卵巣過剰刺激症候群などの副作用の発生率も高くなってしまいます。理想の排卵誘発法は、左右の卵巣に10個未満(6〜8個)の卵胞ができるような方法です。このためには、年齢、卵巣(胞状卵胞の数)、子宮内膜の状態をよく観察し、各個人に適した排卵誘発法をみつけることが大変重要です。体外受精の1ヶ月前の月経周期で胞状卵胞を確認し、ピルを内服することもあります。
A. 飲み薬や注射のみを使用する方法(マイルド法)
内服薬や少量のFSH/hMGを使用する方法です。FSH/hMGに反応不良な40歳前後の女性や卵巣手術の既往があり卵巣予備能が低下している女性に行います。
内服薬(クロミッド・セキソビット・レトロゾールなど)
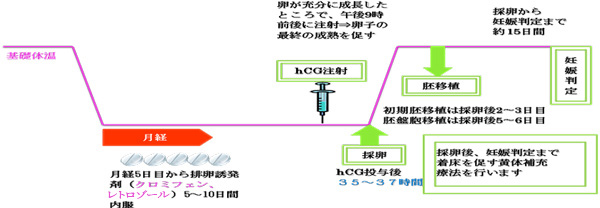
クロミッドによる副作用(子宮内膜が薄くなる、頸管粘液が少なくなるなど)が強い場合は、セキソビットを用いる事があります。排卵誘発効果はクロミッドに比べやや劣りますが内膜や頸管粘液への影響は少ないお薬です。またクロミッドに無反応或いは多嚢胞性卵巣症候群(PCO)の方にはレトロゾールを用いる事もあります。
hMG+hCG
注射(6~10日)のみで刺激する方法です。副作用予防のために、2~3日毎に超音波で卵胞の大きさ、数をチェックしながら行います。
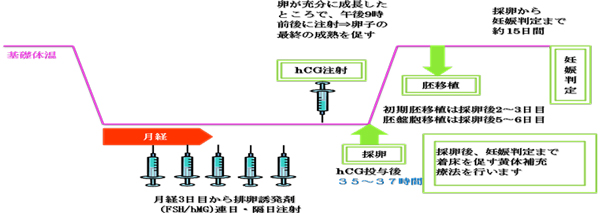
クロミッド+hMG+hCG
hMGのみでは卵胞の数が思ったより少ない場合には、内服薬(クロミッドなど)とhMG(連日あるいは隔日)の両方で卵の成熟を図ります。

B. GnRHアゴニストを使用する方法(short法・long法)
GnRHアゴニスト(ブセレリン)による排卵誘発は、体外受精にもっとも一般的に使用されている方法です。long法とshort法があります。
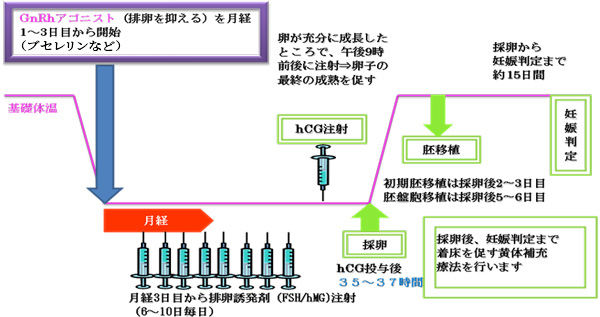
【short法】
short法は、GnRHアゴニスト開始と同時にhMG(FSH)注射を使用開始する方法です。GnRHアゴニストの初期のFSHの濃度を高める作用を利用した方法で、発育してくる卵胞数が少ない方、高齢の方、反応が弱い方に効果的です。点鼻薬は原則として1日3回、およそ8時間毎に両側の鼻にスプレー(1日6噴射)をします。このスプレーは採卵前々日の2回目まで続けます。
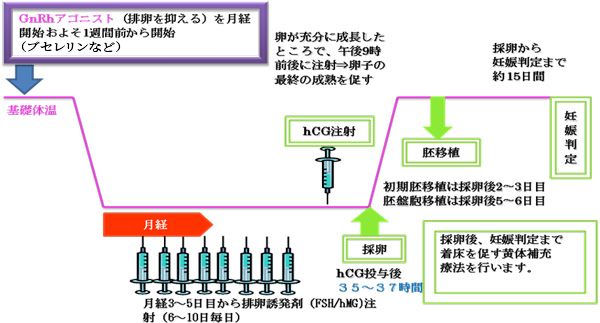
【long法】
long法は、治療前周期の黄体期(高温相)中期に点鼻薬の使用を開始し、月経3日目からhMG(FSH)注射を開始する方法です。卵胞が未熟なうちにLHの分泌が起こると、卵子の発育に障害を与える場合があります。特に、hMGやクロミッドだけでは、排卵の途中で20~30%の割合でLHの分泌が認められます。long法では、この未成熟なLHサージを完全に抑えこみ、理想的な卵子が発育できるように作用します。GnRHアゴニストを長期間使用することにより、ゴナドトロピン(FSH、LH)の濃度を下げコントロールしやすくします。30歳前後の若年の方に有効と言われていますが、初回の治療時には原則としてこの方法を行います。点鼻薬は原則として1日3回、およそ8時間毎に両側の鼻にスプレー(1日6噴射)をします。このスプレーは採卵前々日の2回目まで続けます。
C. GnRHアンタゴニストを使用する方法
近年では、GnRHアゴニストよりも更に作用が強力なGnRHアンタゴニストという薬が開発されました。この薬を使うことで、血中の早期LHサージ発生を90%程度抑えることができ、良質な成熟卵が期待できるようになりました。しかし、GnRHアンタゴニストを使えばすべての方に良質の卵子ができるとは限りません。かえって質が低下することもあります。30歳未満の方、卵が多くできすぎてしまう方、多嚢法性卵巣症候群(PCOS)の方、高齢でブセレリンが無効の方などには有効な方法です。 またGnRHアゴニスト使用により良好胚が得られない場合、GnRHアンタゴ二スト使用に変更する事で、その質を改善する可能性があります。治療方法としては、自然周期あるいはマイルド法でクロミッド、hMG製剤の投与を行い、卵胞がある程度大きくなったところ(16mm以上)で排卵を抑えるGnRHアンタゴ二スト製剤(セトロタイド、ガニレストなど)の使用を開始します。アンタゴ二ストは十分な卵胞発育がみられるまで通常2〜4日間使用します。
D. 完全自然周期法
一切排卵誘発剤は使用せずに、自然に発育する卵を利用して治療を行います。FSH/hMGに反応不良で、排卵周期が確立している方に行います。
- (2)排卵誘発法の決め方
前述のように体外受精IVF(顕微授精ICSI)では、いかに排卵誘発を行い、適切な卵の採取を行えるかが、非常に重要な要素となります。当クリニックでは、short法、long法、マイルド法や完全自然周期法、アンタゴニスト法、いずれも患者さんの特性に合わせて選択しています
- (3)採卵日の決定
排卵誘発剤を使用し始めてから、連日もしくは隔日に超音波検査を行い卵胞の発育を確認し、採卵日を決定します。通常は月経開始日の11日~14日目に行うことが多く、2日前には決定します。
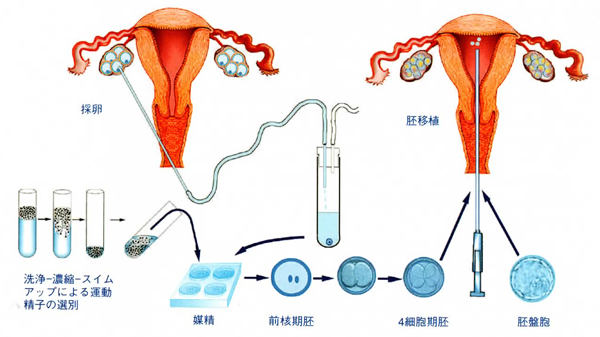
⑥ 採卵・採精
- (1)採卵
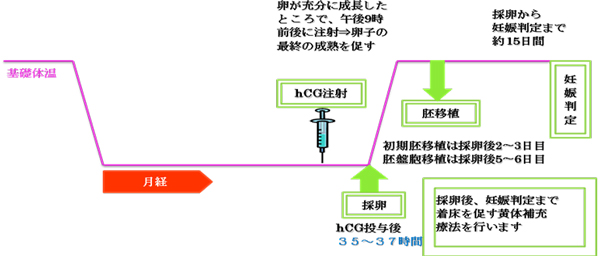
採卵日の前々日の夜に、卵子の最終的な成熟を促すhCGの注射を打ちます。この注射から36時間後に採卵を行います。採卵日は朝禁食で来院し、体外受精専用の手術室で行います。麻酔を行い経膣超音波検査を行いながら、モニターに映る卵胞に膣から針を刺します。卵胞液を吸引しただちに卵の存在を確認します。採取した卵は、培養液の中で数時間成熟させます。
採卵は通常は静脈麻酔で行います。卵胞発育が少ない場合には、痛み止めの坐薬だけで採卵を行う場合もあります。採卵の所要時間は約5〜15分です。稀に、麻酔中に血圧の変動や呼吸状態の急変のリスクがあります。当院では麻酔中には、最新の生体監視モニター(血圧、酸素飽和度モニターなど)を装着し、安全に麻酔・採卵を行えるように配慮しています。
- (2)採精
採卵終了後、指定時間にスタッフがご主人を採精専用の部屋へご案内いたします。ご主人にはその部屋において精液を採取していただきます。当日ご都合が悪く当院への来院が出来ない場合には、前もって精子凍結をしておくか、予めお渡しします精液採取用の容器に、精液をご自宅で採取し持参していただくという方法もありますので、スタッフにご相談下さい。体調等によりうまく採精が出来ない場合も考えられますので、万が一の事を考慮して、前もって精子凍結をしておくことをお勧めします。
精子は採取後、遠心分離・洗浄を行い死滅精子や異物を取り除き、さらに密度勾配遠心分離法およびスイムアップ法で運動性良好な精子を集めます。
⑦ 媒精
- (1)通常の体外受精
採卵後、培養器中で最終的な卵子の成熟を促すための前培養(約4〜5時間)を行った後、回収した精子とシャーレの中で混和し、自然に受精させます。通常、シャーレ内の卵子の周囲に精子10万個/mlの濃度で媒精を行います。(精子所見により濃度変更を行う事もあります。)
- (2)顕微授精(卵子細胞質内精子注入法:ICSI)
1つの精子を人工的に顕微鏡で1個の卵子に注入する方法です。
媒精の翌朝の観察で前核が2 つ(雌性核と雄性核)観察される卵が受精卵です。前核を有する受精卵を前 核期胚といいます。
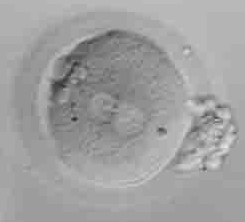
前核期胚
⑧ 培養
受精が確認された卵は、体外で育てるための培養液にいれ培養器内で培養を行います。これにより受精卵を子宮に移植できる状態まで分割させます。体外受精、または顕微授精で受精した受精卵は、培養液の中で培養され分割を始めます。分割の速度には個人差がありますが、採卵後2 日目には4 つの細胞に分割(4分割)、3日目には8分割が目安となります。さらに分割を進めると、4日目には桑実胚、5日目には胚盤胞という段階まで受精卵は成長していきます。
胚盤胞まで培養するためには8 分割までの初期胚の培養とは異なる新たな特別な培養が必要になりますが、胚盤胞まで成長した胚は着床率や妊娠率が高くなります。初期胚の半数は何らかの染色体異常(形態良好胚を含めて)を持っているため、胚盤胞まで培養しようとすると、およそ半数の胚は途中で分割が止まってしまいます。つまり、胚盤胞まで成長しただけでも妊娠の可能性の高い良好胚である可能性が高いということです。
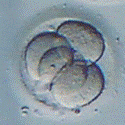
2日目(4分割)
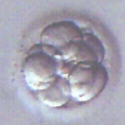
3日目(8分割)
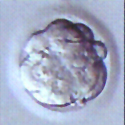
4日目(桑実胚)

5日目(胚盤胞)
⑨ 胚移植
受精した場合は、採卵後2、3日目(初期胚)もしくは5日目に胚盤胞まで培養を続けた後に移植します。細く柔らかい管を用いて子宮内に受精卵を戻します。
移植胚数に関してはたくさんの胚を移植した方が高い妊娠率が期待できます。しかし、移植胚数により双子以上の多胎妊娠が発生する確率があがります(2個移植では、継続妊娠例の約25~40%が双子になります。)双子以上の多胎妊娠では単体妊娠に比べて、妊娠高血圧症候群、早産、低出生体重児(未熟児)の出産、帝王切開の可能性が高くなります。また、胎児の周産期死亡率が単胎の約4倍であり、生存児が何らかのハンディキャップを負う可能性が約5%あると考えられています。
2008年4月から日本産科婦人科学会では、移植胚数を原則として1個とし、35歳以上の方ならびに2回目以降の治療の方は2個以内にするように勧告しています。当院でもこの勧告に従い、体外受精で受精卵が多数得られた場合、胚移植は1周期に原則として1個とします。ただし、35歳以上または2回続けて妊娠不成功であった場合は2個移植も可能とします。
- (1)初期胚移植
採卵後2~3日目の4~8細胞期胚を移植カテーテルを用いて子宮内に戻します。移植しなかった残りの胚は凍結するか、さらに培養を続け(長期培養)胚盤胞になったところで凍結します。
- (2)胚盤胞移植
採卵後5~6日目まで培養を続け、受精卵が胚盤胞になったところで移植カテーテルを用いて子宮内に戻します。胚盤胞まで発育した良好胚は着床率が高く、移植数を少なくすること(通常1個)で多胎妊娠を予防する事が出来ます。初期胚移植の反復不成功例にも有効であるとされています。
- (3)二段階胚移植
一般的な初期胚移植と胚盤胞移植を組み合わせた方法です。採卵後2日目に、4~8細胞期の受精卵を1個移植し、残りの受精卵はさらに培養を続け(一部は凍結保存)、5日目に胚盤胞になったところで1個の胚盤胞を子宮内に移植します。このように胚移植を2段階に分けて行う方法が、2段階胚移植法になります。2日目に移植した受精卵(胚)から分泌される様々な物質が、子宮内膜をより着床に適した環境に変化させる事で胚盤胞の着床を助けるというのが、この方法の原理になります。良好胚盤胞を移植してもなかなか妊娠に結びつかない時に有効な方法です。この方法の妊娠率は50%以上と最も高くなりますが、双胎妊娠のリスクも約20%と高くなるのが欠点です。
- (4)SEET療法(シート療法)
得られた受精卵を採卵後5~6日まで培養を続け胚盤胞に発育できたものを一旦凍結保存します。その際に受精卵を培養した培養液も同時に凍結しておきます。そして別の移植周期で、まず、この培養液を子宮内に注入し、その2〜3日後に、予め凍結保存していた胚盤胞を1個融解し移植します。良好胚盤胞を移植してもなかなか妊娠に結びつかない時に有効な方法であり、二段階胚移植と比べて双胎妊娠のリスクの上昇はありません。
⑩ 黄体補充療法
自然周期では、排卵後の卵胞は黄体に変わり、そこからプロゲステロンというホルモンが分泌されます。この作用で基礎体温が高温相に上昇し約2週間維持されます。体外受精では排卵前に採卵し黄体産生の元となる細胞が剥がれることや、排卵誘発剤で過剰に卵胞刺激を行ったこと、GnRhアゴニストやアンタゴ二ストにより黄体化ホルモン(LH)を抑制していることなどにより、黄体機能が不安定になることがあります。この時期は受精卵が子宮内膜に着床し、受精卵自体の分割から子宮内膜を介して栄養などがもたらされる大切な期間ですので、黄体ホルモンを適宜補充していく必要があります。したがって、移植日より連日、黄体ホルモンの内服、膣坐薬もしくは注射を行い、着床を促していきます。
⑪ 妊娠判定
胚移植から約2週間目に、尿検査あるいは血液検査で妊娠検査を行います。
※以上が、体外受精-胚移植法の手順になりますが、あくまでも原則的なものであり、患者様の状態により上記とは異なる事もございます。実際の手順については、スタッフが説明させていただきますのでご安心下さい。
⑫ 胚(受精卵)凍結保存・融解胚移植による治療について
体外受精で複数の受精卵(胚)が確保された場合、余剰卵は凍結保存することができます。
当院では超急速ガラス化法を用いた凍結保存を行っています。ガラス化とは、「液体が結晶化する事なく固化する事」を表わす用語です。超急速ガラス化法ではサンプルを直接液体窒素で急速に冷却することで保存液ごとガラス化させて凍結保存する方法で、冷却速度を早くすることで、凍結保護剤濃度の低いガラス化液を使用できるために高い生存率が得られます。
- (1)凍結保存の適応
-
- 余剰胚の保存
- 卵巣過剰刺激症候群(OHSS)の予防
採卵数が多い、血中エストロゲン値が高いなど、OHSSを起こす可能性が高い場合は、 胚移植をキャンセルして全胚凍結し、次回以降の周期に解凍して移植を行います。 - 機器や施行者のトラブル、身体的なリスク等何らかの理由により胚移植がキャンセルとなった場合
- 子宮内膜が薄い、血中ホルモン値のバランスが悪いなど、新鮮胚移植よりも凍結融解胚移植を行った方が良いと思われる場合。
- (2)その他
-
- 凍結時期は、媒精後2~3日目の初期胚での凍結、あるいは5~6日目の胚盤胞での凍結があります。
- 受精卵は凍結保護剤を使用して液体窒素中で凍結し、半永久的に保存可能です。
- 凍結保存期間は夫婦の婚姻継続期間で、患者様が生殖可能な期間内になります。凍結開始後1年毎に病院から通知がありますので、延長を希望される場合は更新の手続きが必要となります。
- (3)融解胚移植
- 凍結受精卵を融解後数時間(約4時間)培養して、最終的な状態を確認後に胚移植を行います。凍結胚は凍結・融解の際にダメージを受ける事があるため、融解した胚の全てが元に戻り、良い状態で分割が進むとは限りません。融解した胚を用いた胚移植は自然周期またはホルモン補充周期で行います。
⑬ 孵化補助法について
受精卵は透明帯という蛋白で出来た殻に包まれています。胚盤胞まで発育した受精卵が着床前に透明帯を破って外に出ることを孵化(ふか)といいます。通常、胚盤胞は自力で透明帯を押し破ることができるのですが、孵化がうまく進行しない場合には着床することが出来ません。この孵化障害には、受精卵に起因するもの、透明帯に起因するものがあります。後者は、透明帯が厚く硬いことが原因と考えられ、良好な受精卵を移植しても妊娠に至らない理由の一つと考えられています。このような場合には移植する前に透明帯を削っておくことで孵化しやすくすることができます。胚の透明帯を切開したり、取り除いたりすることで胚の脱出を助ける技術を孵化補助法(Assisted hatching;AHA)といいます。
- (1)適応
-
- 透明帯の硬化・肥厚が予想される場合
- 高年齢(37歳以上)
- 凍結受精卵を融解胚移植する場合
- 長期培養(胚盤胞培養)
- その他の適応
- 良好胚を移植しても着床しない場合
- 反復不成功例
- 透明帯の硬化・肥厚が予想される場合
- (2)AHAの種類
-
- 透明帯切開法;透明帯に切開を加えて孔を開ける方法。
- レーザー法;レーザーを用いて透明帯に孔を開ける方法。
- 透明帯開孔法;薬液を用いて透明帯の一部を溶解して孔を開ける方法。
- 透明帯菲薄化法;薬液を用いて透明帯の一部を菲薄化する方法。
- 透明帯溶解法;薬液を用いて透明帯をすべて溶解除去する方法。
※当院では、透明帯切開法を行っています
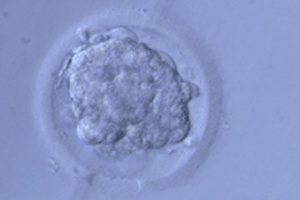
融解後、AHA直後の胚盤胞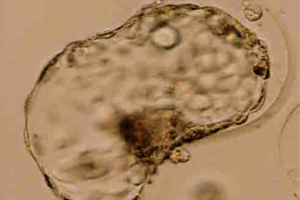
孵化中の胚盤胞⑭ 体外受精における合併症と副作用
- (1)採卵手術に伴う危険性と合併症
-
麻酔:
静脈麻酔を行うので、まれに呼吸抑制や血圧低下がみられる事があります。
各種モニターを装着し厳重に管理する事によりその予防に努めます。出血:
卵巣表面からの出血は、通常自然に止血しますが、出血量が多い時や、血管損傷が発生した時には輸血が必要になったり、場合によっては開腹して止血手術が必要になる事もあります。臓器損傷、感染:
周囲臓器である膀胱や腸管に損傷が生じたり、感染によって腹膜炎を起こす事があります。これらの治療のために開腹による手術が必要になる場合があります。 - (2)卵巣刺激に伴う合併症=卵巣過剰刺激症候群(OHSS)
-
排卵誘発剤の使用により、体外受精の5~10%に卵巣に多数の卵胞が育つ卵巣過剰刺激症候群(OHSS)が生じます。そのうち1~3%が重症化するといわれており、この場合は入院管理(安静、点滴など)が必要になります。重症化すると、胸水・腹水が貯留し、血液濃縮による症状が発生し、早期に適切な治療をしないと、呼吸障害や血栓症(脳梗塞、胚梗塞、心筋梗塞など)による死亡例(10万人に1人)も報告されています。また、腫大した卵巣は、時に茎捻転を起こし突然の腹痛が生じる事があります。この場合、開腹し卵巣を摘出する事もあります。
症状の程度は薬剤の種類と投与量、受ける人の体質や薬剤への感受性によって異なります。OHSSは採卵の前後から症状があらわれ、採卵後1週間ごろでピークを迎えますが、月経前になると急激に改善していきます。しかし、妊娠が成立した場合には妊娠黄体が存続するため症状は長引きますので、入院管理が必要になります。症状のピークは妊娠8週頃で、それをすぎると自然におさまります。
OHSSにならないように排卵誘発剤の使用法を工夫し、超音波検査や採血検査によるモニターを行いますが、体質により発症が避けられない場合もあります。
OHSSの発症を避けるために、発育卵胞数が非常に多い場合は採卵を中止する場合があります。また妊娠するとOHSSはさらに重症化するため、採卵を行ってもその周期には胚移植は行わず、全ての胚を凍結保存(全胚凍結)する事があります。
- (3)多胎妊娠
-
移植胚数により双子以上の多胎妊娠が発生する確率があがります(2個移植では、継続妊娠例の約25~40%が双胎になります。)多胎妊娠では、下記に示すような母児のリスクが高まります。現在では、1個胚移植(選択的単一胚移植 elective single embryo transfer:eSET)を積極的に行っている施設では、80%以上の周期で施行されていますが、2個以上の胚移植と比べて、妊娠率はそれほど低下しない(余剰胚の凍結胚移植が出来るため)と報告されています。
日本産科婦人科学会では多胎妊娠を出来るだけ減らし母児の安全を図るために、2008年4月から移植胚数を、原則として1個とし、35歳以上の方ならびに2回目以降の治療の方は2個以内にするように勧告しています。当院でもこの勧告に従い、体外受精で受精卵が多数得られた場合、胚移植は1周期に原則として1個とします。ただし、35歳以上または2回続けて妊娠不成功であった場合は2個移植も可能とします。移植しない胚がある場合には凍結保存をする事が出来ます。
【多胎妊娠のリスク】
- 妊娠高血圧症候群(妊娠中毒症)
- 早産(双胎42%・品胎85%)
- 低出生体重児(2500g以下)
- 周産期死亡率:単胎の約4倍
- 生存児の何らかのハンディキャップ;約4.7%
- 帝王切開分娩の増加
- (4)局所の発赤・痛み
-
排卵誘発剤の注射では、ときに注射部位に発赤、痛みを生じる場合があります。針の刺激による場合や、軽いアレルギー反応の場合もあります。極端に重度の症状は稀ですが、場合によっては注射を中止する場合もあります。
- (5)流産
-
ARTによる妊娠は自然妊娠に比べて、流産率が高くなると言われています。
- 自然妊娠による流産率:10 ~ 15%
- ARTによる流産率:15 ~ 25%(高齢になる程流産率は高い。40歳以上では30 ~ 40%)
流産の原因には受精卵の染色体異常や母体の年齢と体質、感染症・子宮筋腫・子宮内膜症・免疫系などが関与しているとされます。最も頻度が高い受精卵の染色体異常(全流産の70% 〜 80%程度)は、一つの自然淘汰であり、何らかの理由があって継続が難しい児は自らその道を選ぶと考えられます。現在のところ流産を防止しうる対策はないので、多くの場合は経過を見守るだけとなります。
- (6)異所性妊娠
-
受精卵が子宮内膜以外の場所で着床してしまう異常妊娠です。着床する場所により卵管妊娠、頸管妊娠などの種類がありますが、最も頻度が高いのが卵管妊娠(95%)です。着床しても正常に発育する事は出来ず、卵管妊娠では卵管の破裂による出血と腹痛が出現し、緊急手術が必要となる事があります。発見が遅れると重症化するため早期診断が必要です。
全妊娠の約1%と言われていますが、ARTでは約5%と自然妊娠の場合よりも頻度が高くなります。ARTにおいては、子宮内に移植した胚が子宮内に留まらず、卵管に逆行する場合があり、子宮内に戻れず(輸送障害)その場所に着床してしまうのが原因と考えられています。卵管性不妊症や子宮外妊娠の既往、クラミジア感染症既往の症例ではより注意が必要となります。まれに子宮内妊娠と子宮外妊娠が同時に起こる内外同時妊娠となる場合もあります。
⑮ 顕微授精について
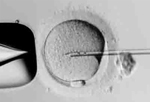
顕微授精は、高度生殖医療技術の一つとして位置づけられる治療で、精子を顕微鏡で観察しながら、卵子に注入するものです。顕微授精はこれまでいくつかの改良が加えられましたが、現在では、1992年に開発された卵子に細い針を刺して、細胞質の中に直接精子をを注入する卵細胞質内精子注入法(ICSI)が、顕微授精の世界標準になりました。精子の数が少なかったり、精子の運動率が悪いなど男性因子に問題があって通常の体外受精では受精できないような場合にICSIは有効な方法といえます。ICSIを行えば、一つの健全な精子があれば妊娠の可能性を広げる事が出来ます。精子濃度が低かったり、運動性が悪い場合や、反復する体外受精での受精障害、抗精子抗体が非常に多い場合、精巣内精子・精巣上体精子を用いる場合などに行います。
⑯ 体外受精関連技術の治療成績(2021年)
体外受精 Split ICSI
(射出精子)ICSI
(TESE精子)凍結胚移植 治療周期数 81116 31661 136661 2028 238049 採卵周期数 79795 31441 135194 2024 移植周期数 12763 3203 16217 320 235156 妊娠率 移植あたり 23.6% 24.7% 18.8% 14.1% 38.1% 妊娠率 採卵あたり 7.3% 8.3% 4.3% 5% 流産率 24.6% 19.5% 25% 46.7% 24.8% 生産率(移植あたり) 16.7% 18.6% 13.3% 6.3% 26.6% (日本産科婦人科学会 2023)









